Остеохондропластическая трахеобронхопатия
| Остеохондропласти́ческая трахеобронхопати́я (Tracheobronchopathia osteochondroplastica) | |
|---|---|
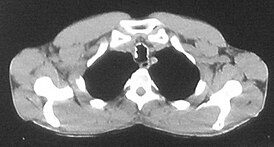 Изображение трахеи с включениями хрящевой и костной плотности по ходу её стенок при остеохондропластической трахеобронхопатии | |
| МКБ-11 | CA27.0 |
| МКБ-10 | J39.8; J98.09 |
| МКБ-9 | 519.19 |
| OMIM | 189961 |
| MeSH | C536977 |
Остеохондропласти́ческая трахеобронхопати́я (хондроостеопласти́ческая трахеопати́я, остеопласти́ческая трахеопатия, оссифика́ция лёгких) — редко встречающееся хроническое заболевание дыхательных путей, характеризующееся разрастанием хрящевой и/или костной ткани в подслизистом слое трахеи и крупных бронхов с разной степенью сужения их просвета. Впервые описана при аутопсии Карлом Рокитанским в 1855 году. В мировой медицинской литературе к 1947 году было описано лишь 90 наблюдений остеохондропластической трахеобронхопатии, а к 1993 году — 340 описаний этой формы патологии, из которых лишь 3 случая — в русскоязычной медицинской литературе. В связи с поздним развитием клинических проявлений заболевания и значительной трудностью прижизненной диагностики, во многом обусловленной неосведомлённостью большинства врачей, остеохондропластическая трахеобронхопатия в значительном проценте случаев выявляется лишь посмертно при аутопсии. В качестве случайной находки остеохондропластическая трахеобронхопатия может быть диагностирована при интубации трахеи, компьютерной томографии (КТ) органов грудной клетки и фибробронхоскопии, выполняемых по другим показаниям.
Содержание
История


Остеохондропластическая трахеобронхопатия в мировой медицинской литературе была впервые детально описана при аутопсии австрийским патологоанатомом, членом Венской и Парижской академий наук, профессором патологической анатомии Венского университета Карлом Рокитанским (Carl von Rokitansky, 1804—1878) в 1855 году и, немного позднее, немецким анатомом, директором анатомического института Тюбингенского университета, профессором Губертом Лушкой (Hubert von Luschka, 1820—1875) в 1856 году. Гистологическое описание этой патологии впервые дано британским врачом Сэмюэлом Уилксом (Samuel Wilks, 1824—1911) в 1857 году. Существенное значение в разработке методов диагностики остеохондропластической трахеобронхопатии имела фундаментальная докторская диссертация русского патологоанатома И. Ф. Пожариского (1875—1919) «О гетеропластическом образовании костной ткани» (1904), в которой им рассмотрены все вопросы гетеропластических остеом. Первое описание прижизненно установленных при ларингоскопии изменений сделал H. S. Muskelton в 1909 году, после его работ и работ немецкого патологоанатома Людвига Ашоффа (Karl Albert Ludwig Aschoff, 1866—1942) (1911) термин «трахеопатия» утвердился в медицинской среде. В русской медицинской литературе два случая остеохондропластической трахеобронхопатии впервые были представлены С. Н. Поповой в 1911 году.
Эпидемиология
Частота остеохондропластической трахеобронхопатии, установленной при аутопсии, составляет от 1:400 до 3:1000, а как случайной находки при выполнении бронхоскопии по другим показаниям — от 1:125 до 1:6000. Наблюдается в возрасте от 23 лет до 81 года, но чаще у лиц старше 60 лет, с приблизительно одинаковой частотой у мужчин и женщин. Описаны единичные случаи заболевания у детей. Прижизненная диагностика составляет от 3 до 5 %, при этом 90 % прижизненно выявленных случаев в настоящее время устанавливаются при фибробронхоскопии.
Этиология
Этиология остеохондропластической трахеобронхопатии остаётся неясной. Основными гипотезами метаплазии эластической ткани трахеи и бронхов в костно-хрящевую являются следующие:
- Врожденное происхождения этих изменений;
- Возникновение в связи с хроническим бронхитом или со специфическим воспалительным процессом (туберкулёз, сифилис).
- Представляет собой экхондрозы и экзостозы, связанные с хрящами трахеи (следствие перихондрита полуколец).
- Является конечной стадией первичного амилоидоза органов дыхания.
- В результате нарушения кислотно-щелочного баланса и последующего воспаления слизистой трахеобронхиального дерева, приводящих к превращению гистиоцитов в остеоциты.
- Опухолевый рост по типу множественных остеом.
Патогенез
В настоящее время вопросы патогенеза остеохондропластической трахеобронхопатии разработаны недостаточно. Установлено, что формирование костной ткани осуществляется постепенно из соединительной ткани: происходит объединение коллагеновых волокон в пучки, их набухание, гиалинизация, местами обызвествление. Замурованные фибробласты изменяются: уменьшаются в размерах, приобретают угловатую форму. Происходит увеличение в объёме костной ткани за счёт соединительной ткани. Затем в костные пластинки врастают кровеносные сосуды вместе с богатой клетками рыхлой соединительной тканью и дают начало образованию костномозговых полостей с элементами костного мозга.
Остеохондропластическая трахеобронхопатия в течение многих лет протекает доброкачественно, редко вызывая критические стенозы дыхательных путей. Однако уменьшение их диаметра и деформация просвета с атрофией эпителия вызывает нарушение отделения мокроты, что способствует развитию инфекционно-воспалительных процессов в лёгочной ткани. На этом фоне возможно возникновение рака лёгкого.
Патологическая анатомия
Остеохондропластическая трахеобронхопатия чаще поражает среднюю и нижнюю трети трахеи, её бифуркацию и главные, долевые и сегментарные бронхи, изолированное поражение трахеи встречается в 80 %, только бронхов — в 5 %, трахеи и бронхов одновременно — в 15 %, в некоторых случаях в процесс вовлекается гортань.
Макроскопически обнаруживаются плотные белесоватые узелки с неправильными очертаниями, выступающие над поверхностью слизистой, диаметром 1-3 мм (характерная картина «металлической тёрки»), располагающиеся исключительно в хрящевой части трахеи и никогда в мембранозной. Такая избирательная локализация патологических изменений характерна только для остеохондропластической трахеобронхопатии и не наблюдается при других заболеваниях дыхательных путей. Эти возвышающиеся узелки могут иногда сливаться в тяжи.
Микроскопически в атрофирующемся подслизистом слое трахеи и бронхов выявляются островковые разрастания губчатой кости, хряща или одновременно того и другого. Как правило, эти разрастания располагаются между кольцами трахеи. Костная ткань этих островков имеет зрелую пластинчатую структуру, однако может быть грубоволокнистой; костные островки не связаны с предшествующим хрящом, могут содержать элементы костного мозга. Хрящевая ткань островков может быть фиброзной, эластической или гиалиновой; отдельные участки новообразованного хряща локализуются под эпителием. Хрящевые островки, как и костная ткань, возникают независимо от предсуществующего хряща трахеи или бронха. Более крупные хрящевые очаги локализуются вблизи от предсуществующего хряща, но, как правило, отделяются от него зоной перихондрия. Слизистая над разрастаниями чаще не изменена, но иногда наблюдается атрофия и метаплазия эпителия в многослойный плоский.
Клиническая картина
Остеохондропластическая трахеобронхопатия довольно часто протекает бессимптомно, особенно на начальных стадиях. Клинические проявления, как правило, связаны с сопутствующим воспалительным процессом в органах дыхательной системы или развитием выраженного стеноза дыхательных путей и включают кашель с небольшим количеством мокроты (у 54—66 %пациентов, появляется в результате возникновения турбулентного потока воздуха в дыхательных путях, повышенной чувствительности слизистой, нарушения мукоцилиарного клиренса), кровохарканье (у 60 %, может быть обусловлено изъязвлением или взаимным трением расположенных противоположно узелков), одышку на выдохе (у 53 %), боль в груди. У некоторых больных наблюдаются рецидивирующие или медленно разрешающиеся пневмонии и инфекции дыхательных путей. Стридорозное дыхание наблюдается достаточно редко (у 30 % больных). Иногда наблюдается охриплость голоса (при поражении гортани).
Инструментальное исследование
Рентгенография лёгких
На рентгенограммах лёгких патологических изменений в течение многих лет, как правило, не определяется. Однако в некоторых случаях при рентгенографии могут быть обнаружены вторичные воспалительные изменения в лёгких.
Линейная томография гортани, трахеи и бронхов
Линейная томография в настоящее время применяется всё реже ввиду широкого распространения компьютерной томографии, обладающей большей точностью. Линейная томография дыхательных путей позволяет выявить «зубчатый» характер их внутренних стенок.
Компьютерная томография органов грудной клетки
При компьютерной томографии выявляются цепочки выступающих в просвет дисковидных включений хрящевой и костной плотности по ходу стенок трахеи и бронхов с деформацией и сужением просвета всей дыхательной трубки или отдельных её сегментов в хрящевой части.
В последнее время достаточно большое значение в диагностике остеохондропластической трахеобронхопатии приобрела генерируемая на основании данных компьютерной томографии виртуальная бронхоскопия, которая является неинвазивным методом визуализации трахеобронхиального дерева. Виртуальная бронхоскопия даёт возможность оценить внутренний рельеф стенок трахеи и бронхов, в том числе определить наличие выступающих в их просвет бугорков, но не позволяет оценить состояние слизистой или получить биопсийный материал.
Фибробронхоскопия
В начальной стадии заболевания визуализируются одиночные белесоватые бугорки, локализующиеся на передней и боковых стенках трахеи и крупных бронхов (по ходу хрящевых колец) и имеющие при инструментальной пальпации каменистую плотность. Эти изменения придают стенкам трахеи и крупных бронхов вид «потёков застывшего воска», «булыжной мостовой» или «сада камней».
При дальнейшем развитии болезни трахея и крупные бронхи выглядят жесткими, ригидными трубками, приближаются по плотности к костной ткани. Устья главных бронхов, подвижность которых резко снижена, визуализируются как узкие кольца с белесоватыми рубцовыми краями. Плотные белесоватые бугорки по ходу хрящевых колец местами сливаются между собой. Эти образования могут свисать в просвет трахеи и бронхов по типу сталактитов, соприкосновение с ними конца бронхоскопа вызывает характерный скребущий звук («звук булыжной мостовой»). Просвет трахеи сужен и деформирован. В значительном количестве имеется слизистый или слизисто-гнойный секрет. Слизистая оболочка плотно спаяна с подлежащими тканями, что определяется при инструментальной пальпации, а контактная кровоточивость её умеренная. Из-за выраженной плотности тканей взятие биопсии затруднено, в связи с чем для получения более адекватных фрагментов тканей целесообразно использование ригидного (жёсткого) бронхоскопа, инструментальный канал большего диаметра которого пропускает более крупные биопсийные щипцы. Получение достаточно информативный биопсийного материала для морфологического исследования удаётся, как правило, только после нескольких попыток.
Спирометрия
Основные показатели функции внешнего дыхания, определяемые при спирометрии у пациентов с остеохондропластической трахеобронхопатией, могут быть в пределах нормальных величин или же соответствовать обструктивному варианту кривой «поток-объём». При пробе с бронходилататарами увеличение функциональных показателей происходит на величину, не превышающую 15 % от исходных значений, что свидетельствует о преобладании органических (сужение просвета дыхательных путей выступающими бугорками), а не функциональных (бронхоспазм) изменений у этих пациентов.
Магнитно-резонансная томография органов грудной клетки
При магнитно-резонансной томографии органов грудной клетки определяется диффузное утолщение стенок трахеи и бронхов с промежуточной интенсивностью сигнала, а также точечные участки низкой интенсивности сигнала, соответствующие обызвествлённым тканям.
Дифференциальный диагноз
Остеохондропластическую трахеобронхопатию необходимо дифференцировать с опухолями различного происхождения, трахеобронхиальным папилломатозом, эндобронхиальным саркоидозом, трахеобронхиальным амилоидозом, кальцифицирующим эндобронхиальным туберкулёзом, а также грибковыми поражениями, гранулёматозом Вегенера, рецидивирующим полихондритом. Постановка окончательного диагноза возможна только по результатам гистологического исследования.
Лечение
Специфических методов лечения остеохондропластической трахеобронхопатии не существует. Лечение симптоматическое, в основном направленное на ликвидацию сопутствующего воспалительного процесса в бронхах (ультразвуковые щелочные ингаляции, санационные бронхоскопии, муколитические и антибактериальные препараты). Благоприятный эффект в отдельных случаях оказывают кортикостероиды и десенсибилизирующие препараты. При значительном стенозировании просвета трахеи и крупных бронхов возможно использование следующих хирургических методов:
- Криотерапия.
- Лазеротерапия.
- Устранение обструкции бронхов бужированием при фибробронхоскопии.
- Эндоскопическре удаление вызывающих стеноз узлов при ригидной бронхоскопии с использованием биопсийных щипцов;
- Постановка эндотрахеального или эндобронхиального стента.
Прогноз
Прогноз заболевания чаще благоприятный. Возможно медленное прогрессирование заболевания, а также спонтанное прекращение появления новых костных и известковых трахеобронхиальных образований. Значительное прогрессирование остеохондропластической трахеобронхопатии наблюдается примерно в 17 % случаев. Стенозы дыхательных путей, требующие оперативного вмешательства, развиваются редко.
Литература
- Виноградова Т. П. Трахеобронхопатия хондроостеопластичекая // Большая медицинская энциклопедия: В 30 томах / Главный редактор Б. В. Петровский. — 3-е издание. — М.: Советская энциклопедия, 1985. — Т. 25. Теннис — Углекислота. — С. 228—229. — 544 с. — 150 000 экз.
- Волкова Л. И., Падеров Ю. М., Вильданова Л. Р. Остеохондропластическая трахеобронхопатия: клинико-морфологическое наблюдение (рус.) // Пульмонология. — М.: Научно-практический журнал «Пульмонология», 2006. — № 1. — С. 117—118. — ISSN 0869-0189.
- Кузьмин И. В. Остеохондропластическая трахеопатия // Опухоли трахеи. — М., 1999. — С. 155—158. — 170 с.
- Федосеев Г. Б. Остеопластическая трахеобронхопатия // Руководство по пульмонологии / Под редакцией Путова Н. В., Федосеева Г. Б. — 2-е издание, переработанное и дополненное. — Л.: Медицина, 1984. — С. 145—146. — 456 с. — 50 000 экз.
- Чернеховская Н. Е., Федченко Г. Г., Андреев В. Г., Поваляев А. В. Остеохондропластическая трахеобронхопатия // Рентгено-эндоскопическая диагностика заболеваний органов дыхания. — М.: МЕДпресс-информ, 2007. — С. 182—184. — 240 с. — 2000 экз. — ISBN 5-98322-308-9.
- Черняев А. Л., Новиков Ю. К., Белевский А. С., Самсонова М. В. Остеохондропластическая трахеобронхопатия (рус.) // Пульмонология. — М.: Научно-практический журнал «Пульмонология», 1994. — № 2. — С. 79—81. — ISSN 0869-0189.
- Al-Busaidi N., Dhuliya D., Habibullah Z. Tracheobronchopathia Osteochondroplastica: Case report and literature review (англ.) // Sultan Qaboos University medical journal. — Оман: Muscat: Sultan Qaboos University, 2012. — Vol. 12, no. 1. — P. 109—112. — ISSN 2075-051X. — PMID 22375267.
- Baird R. B., Macartney J. N. Tracheopathia osteoplastica (англ.) // Thorax. — Великобритания: BMJ Publishing Group, 1966. — Vol. 21, no. 4. — P. 321—324. — ISSN 0040-6376. — doi:10.1136/thx.21.4.321. — PMID 5968119.
- Chroneou A., Zias N., Gonzalez A. V., Beamis J. F. Jr. Tracheobronchopathia osteochondroplastica. An underrecognized entity? (англ.) // Monaldi Archives for Chest Disease. — Италия: PI-ME Tipografia Editrice srl, 2008. — Vol. 69, no. 2. — P. 65—69. — ISSN 1122-0643. — PMID 18837419. (недоступная ссылка)
- Doshi H., Thankachen R., Philip M. A., Kurien S., Shukla V., Korula R. J. Tracheobronchopathia osteochondroplastica presenting as an isolated nodule in the right upper lobe bronchus with upper lobe collapse (англ.) // The Journal of Thoracic and Cardiovascular Surgery. — Соединенные Штаты Америки: Mosby, 2005. — Vol. 130, no. 3. — P. 901—902. — ISSN 0022-5223. — doi:10.1016/j.jtcvs.2005.01.020. — PMID 16153955. (недоступная ссылка)
- Gurunathan U. Tracheobronchopathia osteochondroplastica: a rare cause of difficult intubation (англ.) // British Journal of Anaesthesia. — Великобритания: Oxford University Press, 2010. — Vol. 104, no. 6. — P. 787—788. — ISSN 0007-0912. — doi:10.1093/bja/aeq107. — PMID 20460576.
- Huang C. C., Kuo C. C. Chronic cough: tracheobronchopathia osteochondroplastica (англ.) // CMAJ: Canadian Medical Association journal. — Канада: Canadian Medical Association, 2010. — Vol. 182, no. 18. — P. E859. — ISSN 0820-3946. — doi:10.1503/cmaj.091762. — PMID 20921250.
- Jindal S., Nath A., Neyaz Z., Jaiswal S. Tracheobronchopathia Osteochondroplastica — A rare or an overlooked entity? (англ.) // Journal of Radiology Case Reports. — Соединенные Штаты Америки: EduRad Publishing, 2013. — Vol. 7, no. 3. — P. 16—25. — ISSN 1943-0922. — doi:10.3941/jrcr.v7i3.1305. — PMID 23705042.
- Lundgren R., Stjernberg N. L. Tracheobronchopathia osteochondroplastica. A clinical bronchoscopic and spirometric study (англ.) // Chest. — Соединенные Штаты Америки: American College of Chest Physicians, 1981. — Vol. 80, no. 6. — P. 706—709. — ISSN 0012-3692. — doi:10.1378/chest.80.6.706. — PMID 7307593. (недоступная ссылка)
- Matsuba T., Andoh K., Hirota N., Hara N. CT diagnosis of tracheobronchopathia osteochondroplastica (англ.) // Respiration; international review of thoracic diseases. — Швейцария: Karger AG, 2001. — Vol. 68, no. 2. — P. 200. — ISSN 0025-7931. — doi:10.1159/000050492. — PMID 11287836.
- Matsuba T., Komori M., Matsunaga R., Andoh K., Hirota N., Hara N. A case of tracheobronchopathia osteochondroplastica diagnosed by fiberoptic bronchoscopy upon removal of an aspirated crown (англ.) // Diagnostic and Therapeutic Endoscopy. — Соединенные Штаты Америки: Hindawi Publishing Corporation, 2001. — Vol. 7, no. 2. — P. 63—67. — ISSN 1070-3608. — doi:10.1155/DTE.7.63. — PMID 18493548.
- Shigematsu Y., Sugio K., Yasuda M., Sugaya M., Ono K., Takenoyama M., Hanagiri T., Yasumoto K. Tracheobronchopathia osteochondroplastica occurring in a subsegmental bronchus and causing obstructive pneumonia (англ.) // The Annals of thoracic surgery. — Франция: Elsevier Science Publishing Company, Inc., 2005. — Vol. 80, no. 5. — P. 1936—1938. — ISSN 0003-4975. — doi:10.1016/j.athoracsur.2004.06.101. — PMID 16242495. (недоступная ссылка)
- Tatar D., Senol G., Demir A., Polat G. Tracheobronchopathia osteochondroplastica: four cases (англ.) // Chinese Medical Journal. — Китай: Zhonghua Yixeuehui Zazhishe/Chinese Medical Association Publishing House, 2012. — Vol. 125, no. 16. — P. 2942—2944. — ISSN 0366-6999. — PMID 22932095.
- Thomas D., Stonell C., Hasan K. Tracheobronchopathia osteoplastica: incidental finding at tracheal intubation (англ.) // British Journal of Anaesthesia. — Великобритания: Oxford University Press, 2001. — Vol. 87, no. 3. — P. 515—517. — ISSN 0007-0912. — doi:10.1093/bja/87.3.515. — PMID 11517145.

