Диабетическая нефропатия
| Диабетическая нефропатия | |
|---|---|
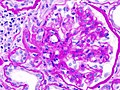
 Микрофотография узелкового гломерулосклероза при синдроме Киммельстил-Уилсона. | |
| МКБ-10 | E10.2, E11.2, E12.2, E13.2, E14.2 |
| МКБ-9 | 250.4 |
| МКБ-9-КМ | 583.81, 250.40 и 250.4 |
| MedlinePlus | 000494 |
| MeSH | D003928 |
Диабети́ческая нефропа́тия (от др.-греч. διαβαίνω, — «перехожу, пересекаю», др.-греч. νεφρός — «почка» и др.-греч. πάθος — «страдание, болезнь») (нефропатия при сахарном диабете, синдром Киммельстила-Уилсона, диабетический гломерулосклероз) — термин, объединяющий весь комплекс поражений артерий, артериол, клубочков и канальцев почек, возникающих в результате нарушения метаболизма углеводов и липидов в тканях почки. Распространённость диабетической нефропатии достигает 75% лиц с сахарным диабетом, чаще других наблюдается следующая патология почек:
- Артериосклероз почечной артерии и её ветвей.
- Артериолосклероз.
- Диабетический «гломерулосклероз»:
- а) узелковый (синдром Киммельстил-Уилсона);
- б) диффузный;
- в) экссудативный.
- Отложение гликогена, жира и мукополисахаридов в канальцах.
- Пиелонефрит.
- Некротизирующий почечный папиллит.
- Некронефроз.
Содержание
Патогенез
Основой диабетической нефропатии является нефроангиосклероз почечных клубочков, чаще диффузный, реже узелковый (хотя именно узелковый гломерулосклероз был впервые описан Киммельстил и Уилсоном в 1936 году как специфичное проявление диабетической нефропатии). Патогенез диабетической нефропатии сложен, предложено несколько теорий её развития, наиболее изучены три из них:
- метаболическая,
- гемодинамическая,
- генетическая.
Метаболическая и гемодинамическая теории роль пускового механизма отводят гипергликемии, а генетическая — наличию генетической предрасположенности.
Морфология
Клиническая картина
Бессимптомное течение заболевания на ранних стадиях приводит к запоздалой диагностике диабетической нефропатии на поздних стадиях. Поэтому у всех пациентов с сахарным диабетом рекомендуется проведение ежегодного скрининга для раннего выявления диабетической нефропатии (анализ крови на креатинин с расчетом скорости клубочковой фильтрации и анализ мочи). В значительном числе случаев при сахарном диабете 2 типа больные изначально обращают внимание на симптомы сахарного диабета (полиурию, кожный зуд, жажду и другие), что вынуждает их обращаться к эндокринологам, а не нефрологам. Выраженность клинических симптомов при диабетической нефропатии (отёки, артериальная гипертензия), ответ на лечение и скорость прогрессирования почечной дисфункции во многом зависит от уровня альбумина в моче и скорости клубочковой фильтрации. При развитии хронической почечной недостаточности и выраженном снижении скорости клубочковой фильтрации замедляется выведение ряда сахароснижающих препаратов и скорость катаболизма инсулина в почках, поэтому следует уделять особое внимание подбору адекватного режима дозирования инсулина и сахароснижающих препаратов, чтобы избежать развития гипогликемических состояний.
Синдром Киммельстила-Уилсона
Синдром Киммельстил-Уилсона (диабетический гломерулосклероз) — узелковая форма гломерулосклероза, специфическая для сахарного диабета, получила название в честь патологоанатомов Киммельстил и Уилсона, обнаруживших и описавших в 1936 году своеобразное узелковое склеротическое поражение клубочков почек у лиц с сахарным диабетом. При диабете наблюдаются диффузный и узелковый варианты поражения почечных клубочков. Узелковая форма, описанная Киммельстил и Уилсоном, чаще встречается при сахарном диабете 1-го типа уже вскоре после манифестации заболевания, постепенно прогрессирует, приводя в итоге к диабетическому гломерулосклерозу и развитию ХПН. В клинической практике термином «синдром Киммелльстил-Уилсона» характеризуют нефросклеротическую, азотемическую стадию поражения почек при сахарном диабете. Последнее время этим термином пользуются реже, пользуясь диагнозом «Диабетическая нефропатия, хроническая болезнь почек 5 стадии» (Ефимов А. С. и соавт.).
Диагностика
В диагностике диабетической нефропатии и определении прогноза лечения необходимо ориентироваться на два показателя: альбуминурию и скорость клубочковой фильтрации.
Ранним признаком диабетической нефропатии является выявление повышенной экскреции альбумина с мочой (альбуминурии), превышающей нормальные значения (до 30 мг/сутки или менее 20 мкг/минуту в разовой порции мочи). В настоящее время не рекомендуется использовать термины микроальбуминурия (соответствующая экскреции альбумина от 30 до 300 мг/сутки) и макроальбуминурия (экскреция более 300 мг/сутки), а вместо этого использовать градации А2 и А3 современной классификации KDIGO, которые в числовом выражении соответствуют терминам микро- и макроальбуминурия. Альтернативной суточному определению альбуминурии может быть экспресс-диагностика с помощью тест-полосок (которая может давать ложно-положительные или ложно-отрицательные результаты), либо более точное определение соотношения альбумин/креатинин в утренней порции мочи (показатель менее 3 мг/ммоль считается нормальным, значения от 3 до 30 соответствуют градации альбуминурии А2, значения выше 30 мг/ммоль соответствуют градации А3).
На ранних стадиях диабетической нефропатии возможно выявление повышенной скорости клубочковой фильтрации (140 мл/минуту/1,73м2 и более), которая при прогрессировании почечной дисфункции снижается. В настоящее время для расчета скорости клубочковой фильтрации рекомендуется использовать специальные формулы (у взрослых: CKD-EPI, MDRD, менее предпочтительна формула Кокрофта-Голта, у детей: формула Шварца) с учетом концентрации креатинина крови. В ряде случаев предпочтительно определение скорости фильтрации на основании клиренса экзогенных препаратов, тогда как использование пробы Реберга-Тареева с определением клиренса эндогенного креатинина за сутки практически не используется.
Лечение
Главным условием является лечение диабета. Существенную роль играет нормализация артериального давления и липидного метаболизма, одним из основных лечебных мероприятий является диета. При развитии диабетической нефропатии показано назначение нефропротективной терапии, аналогично почечной патологии другой этиологии.
Диетотерапия при развитии диабетической нефропатии
Диета должна ограничивать простые углеводы, и содержать достаточное количество белка (0,8 г/кг массы тела/сут). Жидкость нельзя ограничивать, но обязательно следует добавлять несладкие соки, содержащие калий. При выраженном снижении скорости клубочковой фильтрации следует рассмотреть вопрос перехода на низкобелковую диету (но не менее 30—40 грамм в сутки) под обязательным регулярным контролем врача и обеспечении достаточной калорийности пищи (последнее необходимо чтобы не допустить развития белково-энергетической недостаточности). При сочетании диабетической нефропатии и артериальной гипертензии важно придерживаться малосолевой диеты (менее 5 г/сутки поваренной соли, что соответствует менее 2 г/сутки элементарного натрия).
Профилактика
Единственным надёжным фактором профилактики диабетической нефропатии и основой лечения всех её стадий является оптимальная компенсация сахарного диабета (уровень гликозилированного гемоглобина HbA1C < 7,0%).
Первичная профилактика
Профилактика микроальбуминурии. К факторам риска развития микроальбуминурии относят:
- уровень гликозилированного гемоглобина HbA1C > 7,0%,
- мужской пол,
- длительность течения сахарного диабета 1-го типа более 5 лет (при СД-2 типа появление микроальбуминурии связано с первичным поражением эндотелия клубочков и может появляться задолго до манифестации диабета),
- манифестация сахарного диабета 1-го типа в возрасте до 20 лет (при СД-2 типа возраст значения не имеет),
- отягощённую наследственность по гипертонической болезни,
- полиморфизм гена АПФ (ангиотензин превращающего фермента), кодирующего киназу II типа),
- высокий Na/Li противотранспорт в эритроцитах (более 400 мкмоль/Li/л клеток/ч),
- скорость клубочковой фильтрации более 140 мл/мин для СД-1 типа (для СД-2 типа не установлено),
- отсутствие функционального почечного резерва (СД-1 типа),
- гиперлипидемию,
- наличие ретинопатии,
- курение.
Вторичная профилактика
Замедление прогрессирования нефропатии у пациентов с уже повышенным уровнем альбумина в моче и/или сниженной скоростью клубочковой фильтрации. Включает:
- контроль гликемии,
- контроль уровня артериального давления,
- нормализацию липидного профиля крови,
- нормализацию внутрипочечной гемодинамики с помощью блокаторов ренин-ангиотензин-альдостероновой системы (в настоящее время убедительные доказательства эффективности имеются для блокаторов ангиотензин-превращающего фермента и блокаторов рецепторов ангиотензина II,
- низкобелковую диету (требует обязательного врачебного контроля).
Третичная профилактика
Лечение диабетической нефропатии на стадии протеинурии. На этой стадии необходимо минимизировать риск быстрого развития ХПН, к факторам которого относятся:
- плохая компенсация углеводного обмена (HbA1C > 8,0%),
- артериальная гипертония (АД > 130/85 мм Hg),
- гиперлипидемия (уровни общего холестерина > 6,5 ммоль/л, триглицеридов > 2,3 ммоль/л),
- высокая протеинурия (> 2 грамм в сутки),
- высокобелковая диета (более 1 г белка на кг массы тела в день),
- отсутствие систематического антигипертензивного лечения блокаторами РААС.
См. также
Ссылки
Перевод на русский язык обновления рекомендаций KDOQI 2012 года по лечению пациентов с сахарным диабетом и диабетической нефропатией Архивная копия от 4 мая 2014 на Wayback Machine
| |||||||||||
| |||||||||||
| |||||||||||